[일간환경연합 장영기 기자]초음파, 자기공명영상장치(MRI), 로봇수술, 2인실 등 그동안 건강보험의 적용을 받지 못했던 3800여개의 비급여 진료항목들이 단계적으로 보험급여의 적용을 받게 된다.
미용·성형 등을 제외한 의학적 필요성이 있는 모든 비급여 항목을 건강보험으로 보장하는 것이다.
이를 위해 문재인정부는 2022년까지 30조 6000억원을 투입하기로 했다. 국민 비급여 의료비 부담을 2015년 13조 5000억원에서 2022년 4조 8000억원으로 64% 낮추는 것이 목표다.
 문재인 대통령이 9일 오후 서울 서초구 서울성모병원을 찾아 건강보험 보장강화 정책 발표를 하고 있다. (사진=연합뉴스 제공) 문재인 대통령이 9일 오후 서울 서초구 서울성모병원을 찾아 건강보험 보장강화 정책 발표를 하고 있다. (사진=연합뉴스 제공) |
|
정부는 9일 ‘병원비 걱정없는 든든한 나라 만들기’ 실현을 위해 국민 의료비 부담을 낮추고 고액의료비로 인한 가계파탄을 방지하기 위한 내용의 ‘건강보험 보장성 강화대책’을 발표했다.
정부는 건강보험 보장률이 지난 10년간 60% 초반에서 정체돼 있는 등 국민이 체감하는 정책효과가 미흡함에 따라 이번 대책을 발표하게 됐다고 설명했다.
우리나라는 건강보험이 적용되지 않는 비급여의 비중이 높아 국민들이 직접 부담하는 의료비가 선진국에 비해 매우 높은 상황이다.
실제로 가계직접부담 의료비 비율은 36.8%로 2014년 기준 OECD 평균(19.6%) 대비 1.9배이며멕시코(40.8%)에 이어 두 번째로 높은 수준이다.
이번 대책에 따라 MRI, 초음파 등 치료에 필수적 비급여는 모두 급여 또는 예비급여를 통해 급여화하고 미용·성형 등 치료와 무관한 경우에만 비급여로 남기기로 했다.
효과는 있으나 가격이 높아 비용 효과성이 떨어지는 비급여는 본인부담률을 30~90%까지 차등해 우선 예비급여로 적용하고 3~5년 후 평가해 급여, 예비급여, 비급여 여부를 결정하게 된다.
예비급여 추진 대상은 약 3800여 개로 실행 로드맵에 따라 2022년까지 모두 건강보험을 적용(급여·예비급여)할 예정이다.
기준 비급여의 횟수·개수 제한은 내년까지, MRI·초음파는 별도 로드맵을 수립해 2020년까지 모두 급여화하기로 하고 남용되지 않도록 심사체계 개편방안을 마련한다.
다만, 약제는 약가협상 절차가 필요한 특성 등을 고려해 현재의 선별등재(positive) 방식을 유지하되 환자의 본인부담률을 차등 적용하는 선별급여를 도입한다.
국민적 요구가 높은 생애주기별 한방의료 서비스도 예비급여 등을 통해 건강보험 적용을 확대할 예정이다.
아울러 내년부터 선택진료는 완전 폐지된다.
선택진료의사에게 진료를 받으면 약 15%에서 50%까지 추가비용을 환자가 부담했으나 앞으로는 선택진료의사, 선택진료비 자체가 모두 사라진다. 폐지에 따른 의료기관의 수익감소는 의료질 제고를 위한 수가 신설, 조정 등을 통해 보상할 예정이다.
현재 4인실까지만 건강보험이 적용되는 병실 입원료에 대해 2018년 하반기부터 2∼3인실로 보험급여를 확대하기로 했다. 다만, 1인실(특실 등은 제외)도 필요하면(중증 호흡기 질환자, 산모 등) 건강보험을 적용하기로 했다.
보호자나 간병인 없이 전문 간호사가 간호와 간병을 전담하는 ‘간호간병통합서비스’ 제공 병상도 2022년까지 10만 병상으로 확대할 계획이다. 7월 현재 이 서비스를 제공하는 병원과 병상은 전국 353개 의료기관에 2만 3460병상에 불과하다.
기존 비급여를 해소해나가는 동시에 의료기관이 새로운 비급여진료를 개발하는 것을 차단하고자 ‘신포괄수가제’를 현재 공공의료기관 42곳에서 2022년까지 민간의료기관 포함해 200곳 이상으로 확대 적용해 나가기로 했다.
정부는 노인, 아동, 여성 등 경제·사회적 취약 계층에 대한 필수적 의료비 부담 경감에도 나선다.
치매 여부를 확인하기 위한 정밀 신경인지검사, MRI 등 고가 검사들을 급여화하고 중증 치매 환자 약24만명에게는 산정특례를 적용, 본인부담률을 10%까지 대폭 인하하기로 했다.
노인 틀니·치과임플란트의 본인부담률은 50%에서 30%로 낮춘다. 15세 이하 입원진료비 본인 부담률도 5%로 인하하기로 했다.
만 44세 이하 여성에게 정부 예산으로 소득수준에 따라 지원하던 난임 시술(인공수정, 체외수정)은 올 10월부터 건강보험이 적용된다.
소득 하위 계층이 내야 하는 건강보험 본인부담상한액을 낮추기로 했다. 소득 하위 50% 계층에 대한 건강보험 의료비 상한액을 연소득 10% 수준으로 인하할 예정이다.
본인부담상한제는 1년간 건강보험 본인부담금(비급여·선별급여 등 제외)이 개인별 상한액을 초과하는 경우 초과금액은 공단이 부담하는 제도이다. 정부는 이를 통해 향후 5년간 약 335만명이 추가로 본인부담상한제 혜택을 받게 될 것으로 전망하고 있다.
4대 중증질환에 대해 한시적으로 시행하던 재난적 의료비 지원사업을 제도화해 소득 하위 50%를 대상으로 모든 질환에 대해 지원하기로 했다.
위기 상황에서 필요한 환자에게 다양한 의료비 지원 사업이 적절히 지원될 수 있도록 공공·대형 병원에 사회복지팀을 설치하고 퇴원시에도 지역 사회의 복지 자원과 연계될 수 있도록 할 예정이다.
보장성 강화 대책의 실효성을 제고하기 위해 의료전달체계 개편과 1차의료 강화, 안정적인 진료 환경 조성, 의료 질 개선 등도 병행해서 추진한다.
이 같은 대책을 추진하기 위해 정부는 올해부터 2022년까지 총 30조 6000억원의 건보재정을 투입할 계획이다. 특히, 내년까지 신규 재정의 56%를 집중 투입해 조기에 보장성 강화 효과가 나타나도록 할 방침이다.
이번 대책이 시행되면 국민 부담 의료비는 2015년 기준으로 50만 4000원에서 41만 6000원으로 약 18% 감소하고 비급여 부담도 64% 줄어들 것으로 정부는 내다봤다. 건강보험 보장률은 63.4%(2015년)에서 70% 수준까지 오를 것으로 전망하고 있다.
 ‘EBS 스페이스 공감’ 신인 발굴 프로젝트 ‘헬로루키’ 4년 만에 재개
2007년 시작된 ‘EBS 스페이스 공감’의 ‘헬로루키’는 국카스텐, 장기하와 얼굴들, 데이브레이크, 실리카겔 등 15년간 총 173팀의 실력 있는 신인 뮤지션들을 배출하며 인디 신(Scene)의 대표적인 등용문으로 자리해 왔다. 한국 대중음악의 성실한 기록자 ‘EBS 스페이스 공감’이 4년 만에 ‘헬로루키’ 프로젝트를 재개하며 신의 새로운 얼굴을 찾기 위한 여정을 이어간다. 2026년의 첫 신인인 ‘이달의 헬로루키’를 선발하기 위한 음원 접수가 오는 2월 23일부터 3월 15일까지 ‘EBS 스페이스 공감’ 홈페이지에서 진행된다.
‘EBS 스페이스 공감’ 신인 발굴 프로젝트 ‘헬로루키’ 4년 만에 재개
2007년 시작된 ‘EBS 스페이스 공감’의 ‘헬로루키’는 국카스텐, 장기하와 얼굴들, 데이브레이크, 실리카겔 등 15년간 총 173팀의 실력 있는 신인 뮤지션들을 배출하며 인디 신(Scene)의 대표적인 등용문으로 자리해 왔다. 한국 대중음악의 성실한 기록자 ‘EBS 스페이스 공감’이 4년 만에 ‘헬로루키’ 프로젝트를 재개하며 신의 새로운 얼굴을 찾기 위한 여정을 이어간다. 2026년의 첫 신인인 ‘이달의 헬로루키’를 선발하기 위한 음원 접수가 오는 2월 23일부터 3월 15일까지 ‘EBS 스페이스 공감’ 홈페이지에서 진행된다.
 퀸잇, 2026년 셀러 간담회 개최… 동반 성장·셀러 지원 강화
라포랩스(대표 최희민·홍주영)가 운영하는 4050 라이프스타일 플랫폼 ‘퀸잇’이 파트너사와의 협력 강화를 위한 2026년 첫 셀러 간담회를 개최했다고 23일 밝혔다. 이번 간담회는 파트너사와의 동반 성장 체계를 강화하고 올해 퀸잇의 성장 비전과 주요 셀러 지원 방안을 공유하기 위해 마련됐다. 행사는 서울 강남구 삼성동 퀸잇 사옥에서 진행됐으며 최희민 공동대표와 MD 그룹 실무진을 비롯해 약 170개 입점 브랜드 관계자들이 참석해 높은 관심을 보였다. 간담회에서는 지난해 사업 성과와 함께 2026년 주요 성장 전략이 공유됐다. 대형
퀸잇, 2026년 셀러 간담회 개최… 동반 성장·셀러 지원 강화
라포랩스(대표 최희민·홍주영)가 운영하는 4050 라이프스타일 플랫폼 ‘퀸잇’이 파트너사와의 협력 강화를 위한 2026년 첫 셀러 간담회를 개최했다고 23일 밝혔다. 이번 간담회는 파트너사와의 동반 성장 체계를 강화하고 올해 퀸잇의 성장 비전과 주요 셀러 지원 방안을 공유하기 위해 마련됐다. 행사는 서울 강남구 삼성동 퀸잇 사옥에서 진행됐으며 최희민 공동대표와 MD 그룹 실무진을 비롯해 약 170개 입점 브랜드 관계자들이 참석해 높은 관심을 보였다. 간담회에서는 지난해 사업 성과와 함께 2026년 주요 성장 전략이 공유됐다. 대형

 희토류 17종 전체, 핵심광물 지정…정부 정책 우선 지원
희토류 17종 전체, 핵심광물 지정…정부 정책 우선 지원
 국민 60% 이상 '신규원전 추진돼야'…'원자력 발전 필요' 80% 넘어
국민 60% 이상 '신규원전 추진돼야'…'원자력 발전 필요' 80% 넘어
 미래산업 판 흔든다… 산업부, 혁신도전 R&D 신규과제 모집
미래산업 판 흔든다… 산업부, 혁신도전 R&D 신규과제 모집

 목록으로
목록으로




 문재인 대통령이 9일 오후 서울 서초구 서울성모병원을 찾아 건강보험 보장강화 정책 발표를 하고 있다. (사진=연합뉴스 제공)
문재인 대통령이 9일 오후 서울 서초구 서울성모병원을 찾아 건강보험 보장강화 정책 발표를 하고 있다. (사진=연합뉴스 제공)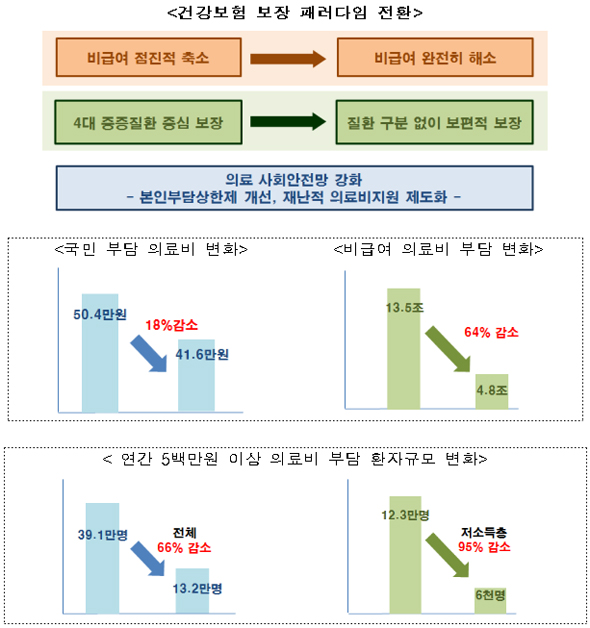


 SK바이오팜, 2025 연간 및 4분기 실적 발표
SK바이오팜, 2025 연간 및 4분기 실적 발표
 신성이엔지, SEMICON서 차세대 공기 제어 기술 제시
신성이엔지, SEMICON서 차세대 공기 제어 기술 제시
 바디프랜드, 척추·근육 통합관리 의료기기 ‘메디컬팬텀로보’ 출시
바디프랜드, 척추·근육 통합관리 의료기기 ‘메디컬팬텀로보’ 출시
 이게 바로 올림픽 에디션… 동계올림픽 선수촌 달군 ‘갤럭시 Z 플립 7 올림픽 에디션’
이게 바로 올림픽 에디션… 동계올림픽 선수촌 달군 ‘갤럭시 Z 플립 7 올림픽 에디션’
 대한항공 4분기 매출 4조5516억…여객·화물 동반 성장
대한항공 4분기 매출 4조5516억…여객·화물 동반 성장









